位置:主页 > 疾病诊疗 > 内外妇儿 > 外科
创伤性枢椎前滑脱(2)
来源:求医网 作者:求医网 点击:次 时间:2008-02-22
枢椎作为整个枕颈部复合体与下位颈椎的连接部,在脊柱的生物力学上有很重要的意义。其前柱的上部是齿状突,与寰椎前的弓和横韧带及其他附属结构构成寰枢关节;下方藉椎间盘和前、后纵韧带与C3椎体连结;其后柱的椎板和棘突均较为宽厚与坚实,棘突较长且尾部分叉,与其他颈椎棘突有明显的形态上的区别,在颈椎后路手术中,可作为定位的解剖标志;其中柱则较为薄弱,上关节突靠前,下关节突靠后,两关节突之间为一狭窄的骨质连结,通常称为峡部,其间又有一椎动脉孔穿越,在解剖上属于一个脆弱部位。
从生物力学观点考虑,一个轴向的压力从上到下呈漏斗状到枢椎平面合为一条力线,通过峡部(图1)。一个伸展力量作用于齿状突产生一个集中点,迫使它在矢状面上绕X轴旋转,这个力依靠两个力平衡:一边是张力,作用于前纵韧带、椎间盘和后纵韧带;另一边是压力,作用于C2~3的小关节突关节。这两个相等和相对的力产生了一个平衡点,位于枢椎上、下关节突之间的峡部(图2),恰好也是解剖上的薄弱处,当应力超出其极限时,将导致骨折。
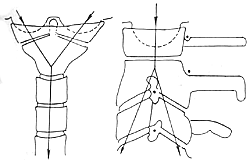
图1 自上而下暴力以第二颈椎椎弓为力的焦点
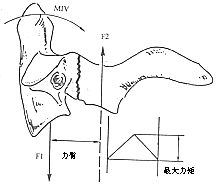
图2 伸展暴力作用于齿状突,在枢椎椎弓根产生最大力矩
损伤机制
几个主要的损伤机制:(1)如上所述的超伸展外力是枢椎峡部断裂的一个主要的损伤机制;(2)如同绞刑中使用颏下绳结的机制。已有大量的研究确定这种损伤,称为Hang-man骨折,有折发生在侧块最前面的部分,或进入椎弓根,并有前纵韧带、椎间盘和后纵韧带的断裂。其损伤机制是过伸加上突然和猛烈的牵张暴力,造成颅颈分离,即枢椎椎体和颅寰结构作为一个整体向上分离,后方的枢椎后结构与C3的连结仍是完整的。(图3),常造成脊髓横断并立即死亡。但也有承受了这种损伤的一些报道,既使存在有短暂的神经症状,这个区别被解释为载荷方向和重量,以及施加时间不同所致。作为绞型犯,他必须被“颈部悬吊一直到死”,随着时间的延长,关键的软组织达到衰竭负荷,引起颅颈分离和死亡;(3)在车祸或跳水事故中,损伤机制为过伸加轴向压缩暴力。伸展是由于身体前冲,前额撞击在倾斜的车窗玻璃或游泳池底所致,也涉及了轴向的压力,可能还有旋转的成分。Rogers注意到相当多的附属于枢椎骨折的颈3椎体压缩性骨折,还有其他不能用一种简单的伸展机制来解释的损伤,他的患者中有1例伴有C7~T1关节突骨折,这强烈提示轴压力相反,汽车事故或其他减速事故中是过伸伴轴向压缩暴力作用于枢椎;(4)在少数情况下,屈曲损伤是Hangman骨折的原因。
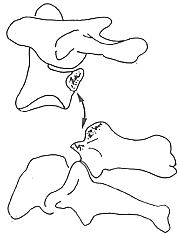
图3 绞刑所致颅颈分离
实际上,有一大群枢椎弓根骨折的病例,其损伤的组合依据涉及的具体暴力矢量而定,包括暴力的大小、方向、作用点及作用时间。总的来说,暴力到达时脊柱各结构的位置,特殊患者其脊柱结构的独特的力学特征都决定了特别的损伤、破坏的结构成分和移位的程度。当医师观察到一个创伤性枢椎前滑脱时,X轴的弯曲是致伤暴力的主要组成部分,而最可能涉及的机制是过伸。
表1 Hangman骨折的Francis分类
等级 移位 成角(度) Ⅰ <3.5mm <11 Ⅱ <3.5mm >11 Ⅲ >3.5mm或<0.5椎体宽度 <11 Ⅳ >3.5mm或>0.5椎体宽度 >11 Ⅴ 椎间盘破裂分类
一直到1981年,才出现Hangman骨折分类的标准。首先是Francis等按照骨折移位、成角和韧带的不稳定情况将Hangman骨折分为5个等级(表1)。移位的测量是在侧位片上C2、C3椎体后下缘分别画垂线、测量垂线距离;成角是C2、C3椎体后缘分别画线,测量两线交角的度数。(图1)
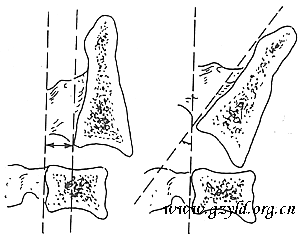
图1 Hangman骨折水平移位及成角的测量
Ⅰ级骨折被认为是稳定的,Ⅱ~Ⅳ级骨折是不稳定的,Ⅴ级骨折意味着移位超过C3椎体矢状直径的一半或成角畸形已造成至少一侧C2~3间隙大于正常颈椎间盘的高度。
同年,Effendi等根据骨折的稳定程度将其分为三型:Ⅰ型是稳定的骨折,骨折线可以涉及椎弓的任何部位,C23椎体间结构是正常的;Ⅱ型骨折是不稳定的骨折,枢椎椎体显示屈曲或伸展的成角或明显的向前滑脱,C23椎体间结构已有损伤。Ⅲ型骨折是移位的骨折,枢椎椎体向前移位并有屈曲,C23小关节突关节发生脱位或交锁(图2)。
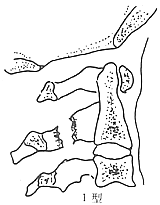
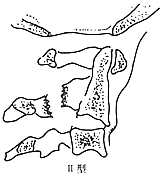
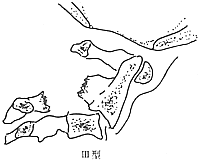
图2 Hangman骨折的Effendi分类
1985年,Levine和Edwards根据骨折的形态和稳定程度结合损伤机制将其52例创伤性枢椎滑脱的患者分为四型;Ⅰ型骨折有轻微的移位,韧带损伤轻微,是稳定的骨折,占28.8%;损伤机制是过伸加轴向载荷造成枢椎中弓在伸展位上断裂。Ⅱ型骨折有超过2mm的前移和显著的成角,是不稳定骨折,占55.8%;损伤机制是过伸和轴向载荷引起中弓近乎垂直的骨折,随后突然的屈曲导致椎间盘的后部纤维伸展和椎体的前移和成角,C


