位置:主页 > 疾病诊疗 > 内外妇儿 > 外科
心肌梗塞并发心室间隔穿破(2)
来源:求医网 作者:求医网 点击:次 时间:2008-02-22
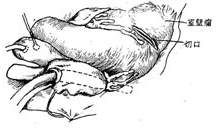
(1)左心室切口
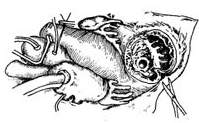
(2)切除梗死的心肌组织
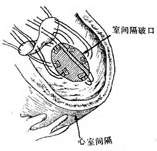
(3)缝补心室间隔穿破口
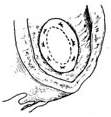
(4)缝合完毕
(5)缝合左心室切口
图2 心室间隔前部梗死穿破缝补术
心室间隔后部穿破缝补术:心室间隔后部穿孔显露比较困难,操作难度较大。将心脏从心包膜腔托出并抬高后,切开左心室后壁心肌梗塞区,显露心室间隔穿破区,如心室间隔破口较小,则在切除心室间隔和心室壁的坏死心肌组织后,将破口的后缘与膈面右心室壁用带垫片褥式缝线作间断缝合,再缝合左心室切口。
破口较大者则心室间隔破口需用涤纶织片缝补,织片覆盖在破口的左心室侧,再用另一块织片缝补左心室切口(图3)。
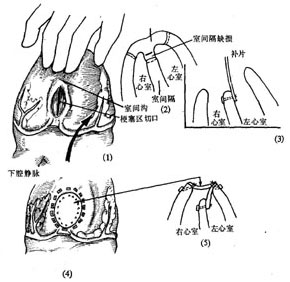
图3 心室间隔后部梗死穿破缝补术
⑴抬高心脏,左心室后壁切口;⑵切除梗死的心肌组织;⑶用织片缝补室间隔破口;⑷缝合左心室切口;⑸缝合术示意图
需同期施行冠状动脉分流移植术的病例则在开始体外循环之前取出一段备用的大隐静脉。心室间隔破口修补术完成后,先作大隐静脉-冠状动脉分支端侧吻合术。待取除主动脉阻断钳,停止体外循环后,再部分钳夹主动脉壁,作升主动脉-大隐静脉吻合术。
治疗效果:过去心室间隔缺血性穿破外科治疗的早期死亡率达35%左右。近15年来由于采用左心室切口途径和手术前后应用主动脉内气囊反搏支持心脏排血功能,早期手术死亡率已下降到25%以下。术后5年生存率为75~89%,心功能明显改善。术后随诊约10~25%的病人心室水平仍有残余的左至右分流或心室间隔破口缝后再次裂破,分流量较多者需再次施行手术。
心室间隔穿破病例心肌透壁梗塞范围一般比较广泛。心室间隔穿破的发生时间一般在心肌梗塞后2周左右,最短者24小时,最长者23天。心室间隔穿破的部位最常见(60%)于心室间隔的前方,靠近心尖区,由于冠状动脉前降支高度狭窄或梗阻引致前壁心肌全层梗塞。穿破部位在心室间隔的后方者约占20%,由于冠状动脉后降支病变引致下壁心肌梗塞。前降支和后降支均有梗阻性病变时,则心室间隔可多处发生穿破,先后间隔数日内出现。心室间隔后方穿破的病例常伴有乳头肌梗塞或功能失常,产生二尖瓣关闭不全。心室间隔穿破的口径小者仅数毫米,大者可达3~4cm。穿破处边缘组织不整齐,破孔口径愈大则左至右分流量愈多,产生的血流动力学影响愈为严重。
心室间隔穿破的主要临床表现是在心肌梗塞后数日至2周呈现粗糙的全收缩期心脏杂音。杂音通常位于胸骨左缘下方,可传导到腋部。约半数病人伴有震颤。一部分病人在开始呈现杂音前感觉剧烈胸痛。心室间隔穿破后急剧产生心室水平左至右血液分流。穿孔口径大,分流量多者可迅速呈现急性心力衰竭,患者面色苍白,四肢厥冷,脉搏细弱,血压降低,尿量减少,呼吸困难。约50%病人因病情严重短期内可死于心力衰竭和休克。
胸部X线检查显示肺血管影纹增多。
心电图检查可显示心肌梗塞的部位。
右心导管检查在心室水平可发现血氧含量增高,肺循环血流量常超过体循环血流量1倍以上。肺动脉压及肺微嵌压升高。
选择性左心室造影有助于明确心室间隔穿破的位置和数目,了解左心室功能状况和判明有无二尖瓣关闭不全及其轻重程度,但不宜用于病情严重的病例。
选择性冠状动脉造影检查有助于了解冠状动脉分支病变的数目和程度,对判定是否需要同期施行冠状动脉分流移植术可提供重要资料。
超声心动图及超声脉冲多普勒检查以及核素心肌扫描也有助于判定心肌梗塞的部位和程度。
心室间隔穿破需与乳头肌梗塞,断裂引致的二尖瓣关闭不全相鉴别。两者病史、临床症状和体征相似,但急性二尖瓣关闭不全常引起肺水肿的临床症状;产生的杂音常位于心尖区传导到腋部,很少伴有震颤;心电图检查常显示后外侧心肌缺血征象;右心导管检查在心室水平无左至右分流;肺微嵌压显示左心房压力增高;压力曲线呈现高尖的V波。


