位置:主页 > 疾病诊疗 > 内外妇儿 > 儿科
新生儿肺透明膜病(2)
来源:求医网 作者:求医网 点击:次 时间:2008-02-22
表面活性物质能降低肺泡壁与肺泡内气体交界处的表面张力,使肺泡张开,其半衰期短而需要不断补充。表面活性物质缺乏时,肺泡表面张力增高,按照公式P(肺泡回缩率)=2T(表面张力)/r(肺泡半径),呼气时半径最小的肺泡就最先萎陷,于是发生进行性肺不张、导致临床上呼吸困难和青紫等症状进行性加重。其过程如下:肺泡表面活性物质不足→肺泡壁表面张力增高(肺泡回缩力增高)→半径最小肺泡最先萎陷→进行性肺不张→缺氧、酸中毒→肺小动脉痉挛→肺动脉压力增高→卵圆孔及动脉导管开放→右向左分流(持续胎儿循环)→肺灌流量下降→肺组织缺氧更重→毛细血管通透性增高→纤维蛋白沉着→透明膜形成→缺氧、酸中毒更加严重,造成恶性循环。
大体:两肺呈深暗红色,边缘锐,质韧如肝,外侧缘常有肋骨压迹,大小块肺组织沉水,挤肺时支气管口往往有浅红血水可见。
镜检:肺小动脉收缩,毛细血管及小静脉瘀血,绝大多数肺泡萎缩,有广泛的再吸收性肺不张。典型病变为未萎陷及部分扩张的肺泡、肺泡管壁及终末毛细支气管壁上有一层透明的均匀无结构或颗粒状嗜伊红膜样物附着,它由损坏脱落的肺泡上皮细胞、纤维素和含蛋白质的基质组成。死胎中从未见过透明膜。死于生后8小时以内者,透明膜形成不全,多数还断续游离于泡腔。肺泡间隔血管瘀血。
患儿几乎都是早产儿,足月儿仅约5%。产母病史常示贫血、产前子宫出血、剖宫产、臀位产和多胎儿或妊娠高血压综合征、糖尿病和分娩异常。
出生时心跳、呼吸亦可完全正常。一般出生后立即开始或在6小时内逐渐出现呼吸困难、青紫,伴呼气性呻吟、吸气性三凹征,并进行性加重。胸腹呼吸动作不协调,呼吸由快转慢、不规则或呼吸暂停,青紫明显。经急救后呼吸可好转,但过后又复发,常呈原发性发作,程度渐次加重,持续时间延长,发作间隔缩短。体温不稳定,往往不升。死亡多发生在出生后48小时内。部分病例经治疗病情渐渐缓解,病程如能超过72小时,肺成熟度增加,则多数患儿能逐渐康复。
1.羊水检查:出生前经羊膜穿刺,或出生时留取破膜的羊水,作泡沫试验及卵磷脂和鞘磷脂比值检查。
泡沫试验:取等量羊水置于5个小试管中,加入不等量的纯酒精,用力振荡15秒钟,静置15分钟后观察泡沫的形成。若为本病,用很少量酒精即能阻止羊水泡沫的形成。
卵磷脂和鞘磷脂:肺发育成熟者,羊水中的卵磷脂(L)达3.5mg/dl,与鞘磷脂(S)的比值(L/S)应为2~3∶1。若L/S<2∶1,示为肺发育不良。
2.胃液振荡试验:胃液1ml加95%酒精1ml,振荡15秒后静置15分钟,如果沿管壁仍有一圈泡沫为阳性,可初步除外HMD,阴性则提示本病。假阳性只1%,但假阴性可达10%,抽胃液时间越晚,假阴性越多,因羊水已进入肠道。
3.羊水磷脂酰甘油(PG)测定:出生后咽部或气管吸出物作PG测定能早期提示发病可能。
4.血液检查:血pH值、PaO2、HCO3-降低而PCO2、BE增高,呈代谢性酸中毒。血钾早期常增高,恢复期利尿后可降低。
5.肺部X线检查:按病情轻重可分四级。
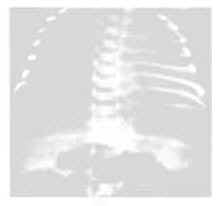
第一级为细粟粒状毛玻璃样阴影,两肺透亮度减低(图1)。

第二级除粟粒阴影外可见超出心影的空支气管影;
第三级除上述影像外,心缘与隔缘模糊〔图2、3)。

第四级为广泛的白色阴影称"白色肺",其中有黑色的秃叶树枝状空支气管树影由肺门向外周放射伸展至末梢气道,形成"支气管充气征"。用高压氧通入肺内,X线变化可获改善〔图4)。
1、B群β溶血性链球菌(GBS)感染 国内甚少见。临床表现与胸片均像HMD,但患儿常有胎膜早破或产程延长史,其母宫颈拭子GBS培养阳性,患儿胃液或气管抽吸物可发现链状排列的革兰氏阳性球菌,尿液链球菌抗原试验阳性。不能除外GBS感染时,可试用青霉素。
2、湿肺 多发生于足月儿或剖宫产儿。病情较轻,病程较短,预后良好。胃液振荡试验阳性,胸片无HMD表现,肺气肿、肺瘀血、叶间积液较常见,偶有胸腔少量积液。
3、胎粪吸入性肺炎 多见于足月儿、过期产儿,有窒息及胎粪吸入史。胃液振荡试验阳性,胸片有不规则斑片状阴影,肺气肿明显。
4、另需要与先天性心肺畸形、先天性代谢病、原发性肺不张,肺炎、肺出血、肺水肿、气胸、颅内出血、膈疝以及严重贫血或红细胞增多症等鉴别诊断。足月儿要与chengren型RDS鉴别。
做好孕妇保健,防止早产。及早治疗糖尿病孕妇,剖宫产尽可能推迟到分娩发作后施行。对可能早产、羊水振荡试验阴性、L/S<2或PG<20mg/L的孕妇,如无严重高血压或感染者,可在分娩前1~7天口服倍他米松0.5mg或地塞米松0.75mg,均1日3次,共2天;或静注氢化可的松100mg,每12小时1次,共4次。
对可能发生本病的早产儿,尤其是气管内抽吸物无PG或胃液振荡试验阴性者可滴入1次表面活性物质150mg/kg,12小时后可再滴1次。
病死率很高,早期应用加压辅助通气者大多可以存活。存活72小时以上者如无严重并发症,患儿常可产生足够的表面活性物质,使病情逐渐好转。并发脑室出血者预后恶劣。


